体外受精とは
採卵手術により排卵近くまで発育した卵子を体外に取り出し、パートナーの精子と受精させ、正常に受精し分割した受精卵を子宮に戻して着床を促す治療法です。卵管が閉塞・癒着により機能していない場合(卵管因子)や、精子の数や運動率が不十分であり、人工授精では妊娠しない場合(男性因子)、また他の不妊治療(タイミングや人工授精)で妊娠に至らない場合に体外受精を行います。当院の排卵誘発方法は、投薬ゼロの完全自然周期、クロミッド+FSH/hMG注射の低刺激周期、連日注射を行う刺激周期となっております。
体外受精基本スケジュール(低刺激周期)
基本的な採卵までの流れ
| 月経 | クロミッド内服 | FSH/hMG注射 | ||
|---|---|---|---|---|
| 採血・エコー | 2〜4日 |  |  | 自己注射(皮下注射)又は筋肉注射(約2~3回来院) ※ 量や回数は個人の状態によって変動することがあります。 |
| 採血・エコー | 12〜15日頃 | 点鼻スプレー | ||
| 採卵(午前中) | 14〜17日頃 |
判定日までの流れ
| 採卵から1日目 | 受精 | 体外受精(ふりかけ法) or 顕微授精 | |
|---|---|---|---|
| 2〜3日目 | 分割胚での移植 (新鮮胚移植) | ||
| 5〜7日目 | 胚盤胞 | 胚盤胞まで培養後に凍結、次周期以降に移植 |
判定日
| 新鮮胚移植 |  | 採卵から2日目の移植 | 12日後判定 | |
|---|---|---|---|---|
| 採卵から3日目の移植 | 11日後判定 | |||
| 凍結胚盤胞移植 | 7日後判定 | |||
成熟確認
採卵後、採れた卵子の成熟度を確認しています。成熟度は成熟卵(MII期)と未成熟卵(MI期、GV期)があります。 未成熟卵は精子を受け入れる準備が整っていない為、体外で培養を続け、成熟してくるかどうか様子をみます。
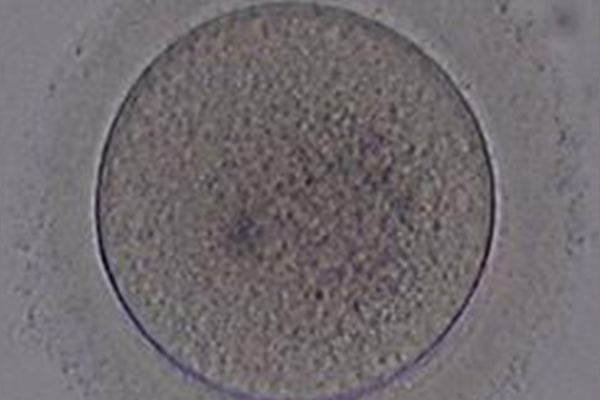
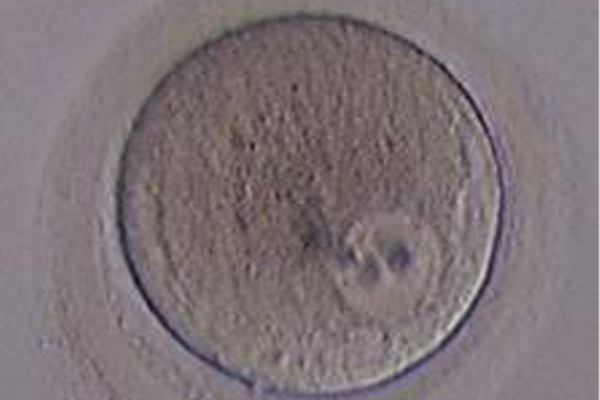
媒精方法
採卵した卵子と採精後に精製した精子を一緒にして受精させます。精子を卵子にふりかけるようにして同じ培養液中に置くことで精子と卵子の力に任せて自然に受精するのを待つ体外受精と1個の卵子に1個の精子を直接針で注入して受精させる顕微授精の2種類があります。
体外受精(conventional)
採卵で回収した卵子を培養液に入れ、精子を卵子の周りにふりかけて卵子と精子が受精するのを待つ方法です。

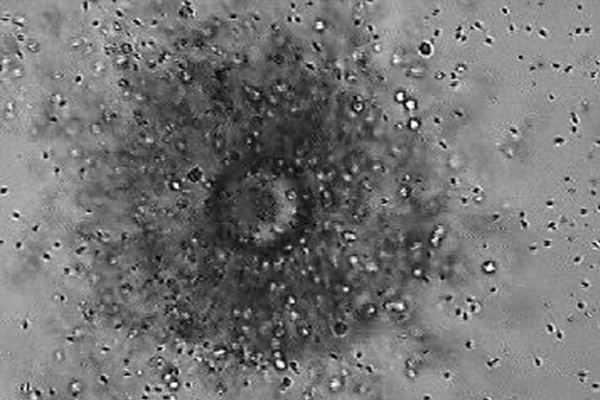
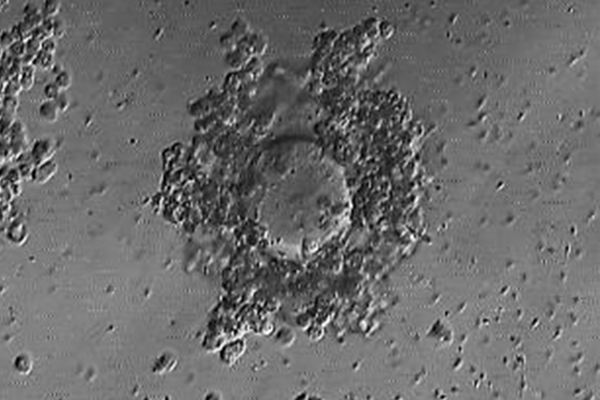
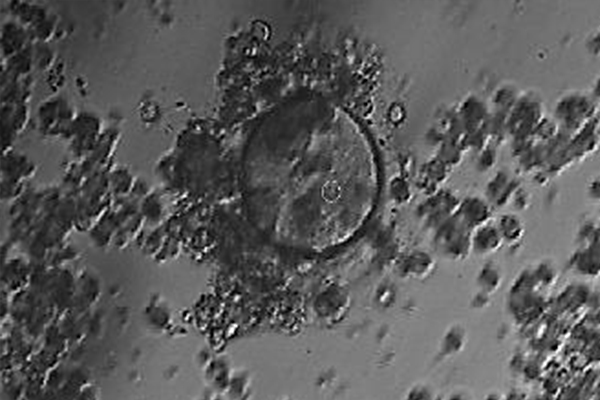
顕微授精(ICSI:Intracytoplasmic sperm injection)
顕微授精(卵細胞質内精子注入法)はマイクロピペットと呼ばれる細いガラス管を用いて卵子に直接精子を注入する方法です。
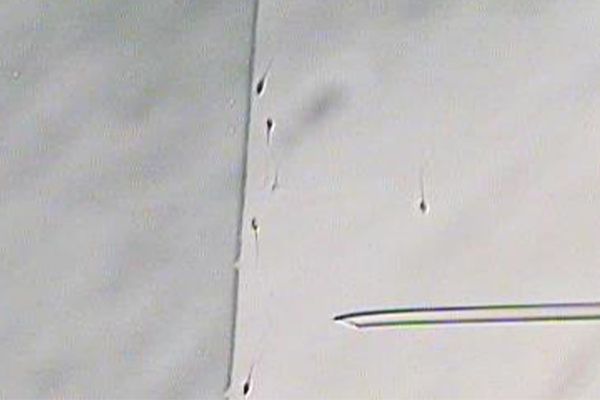




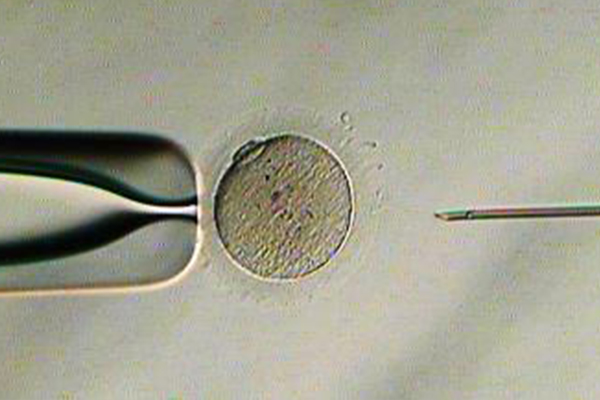
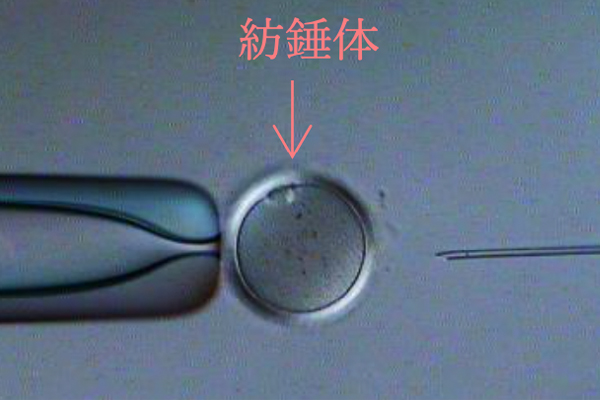
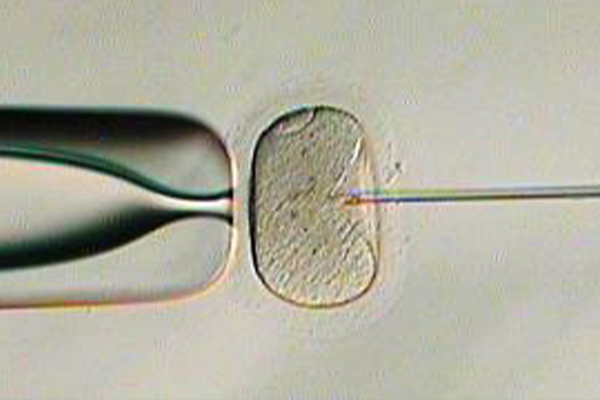
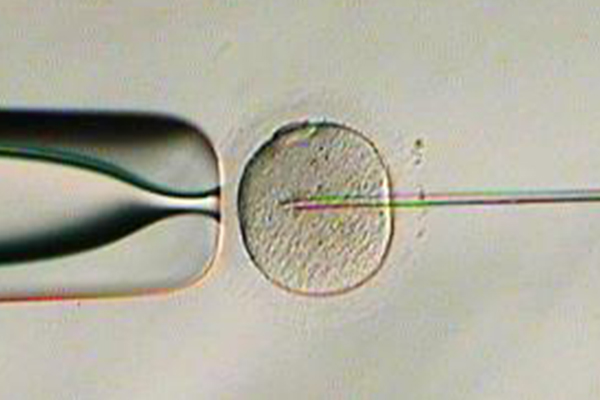
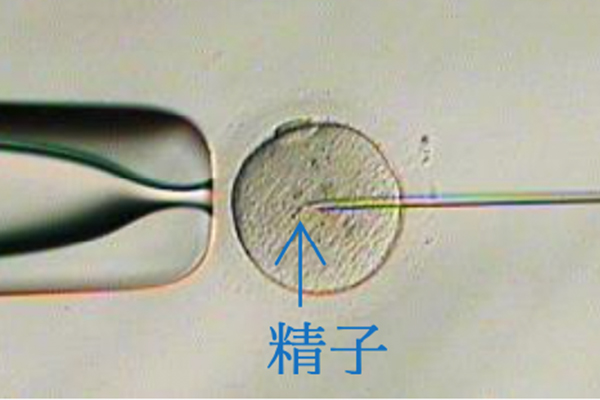
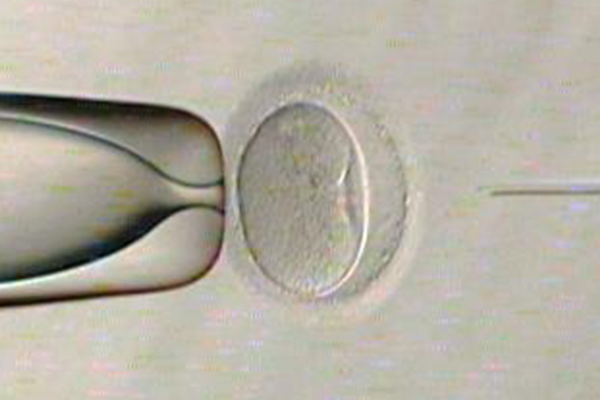
紡錘体可視化装置
紡錘体は細胞分裂時に必要な構造体で染色体を分配します。紡錘体可視化装置を使用することで顕微授精の際に紡錘体を避けて穿刺することができ、卵子へのダメージを減らします。また、紡錘体の有無を観察することにより、顕微授精に適したタイミングを判断できます。紡錘体が観察できない場合は、追加培養し紡錘体を観察したうえで顕微授精を行います。
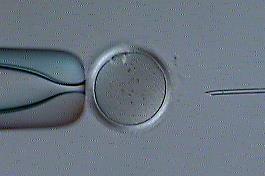
(白い部分が紡錘体)
IMSI(Intracytoplasmic morphologically selected sperm injection)
一般的な顕微授精では200~400倍に拡大して顕微授精に使用する精子を選別していますが、IMSIではより倍率の高い1000倍以上に拡大することでより詳細に精子の形態を観察することができます。精子の微細な形態異常や、精子頭部の空胞などを可視化し、より良い形態の精子を選別することで成績の向上を期待する方法です。
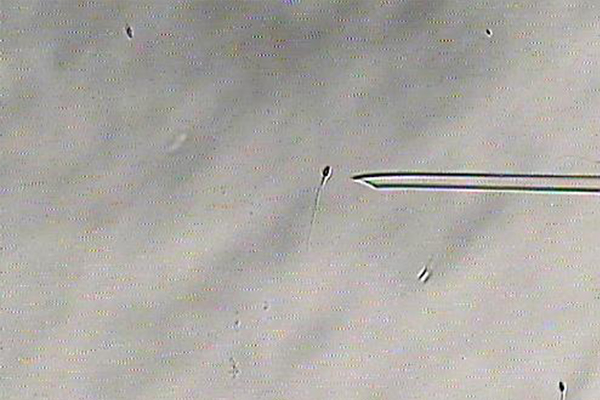

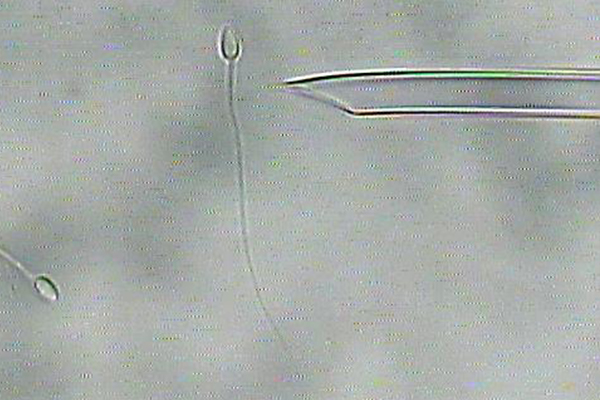
PICSI(Physiologic intracytoplasmic sperm injection)
通常の顕微授精における精子の選別は、顕微鏡下で精子の形態と運動性を評価する形態学的評価が主流となっています。しかし、形態学的評価のみでは精子のDNA損傷についての情報が得られない為、必ずしも良好な精子を選別できているとは限りません。また、体内での受精過程では正常な成熟精子のみが卵丘細胞複合体のヒアルロン酸に付着、貫通して受精が起こりますが、この過程を顕微授精では省略してしまっています。このことから、形態学的評価のみで精子を選別し顕微授精を行うと、本来卵子の中に侵入できない未成熟な精子が注入されてしまう可能性があります。PICSIは成熟精子を選別する技法です。PICSIは、DNA損傷の少ない成熟精子がヒアルロン酸に結合できるという特性を利用します。ヒアルロン酸を添加したディッシュに精子を入れ、ヒアルロン酸に結合している精子を選別して顕微授精する方法です。受精率や胚発生率の改善、流産率の低下が期待されます。
ピエゾ ICSI
ピエゾICSIと従来のICSIは、精子注入時の卵細胞膜の破り方に大きな違いがあります。従来のICSIでは、先端の鋭いガラス管を用いて卵子の透明帯を押し破り、卵細胞膜を吸引して破り精子を注入するため、細胞膜の弱い卵子は吸引のショックで変性する場合がありました。ピエゾICSIでは、ピエゾ素子が発生する微細振動により卵細胞膜を破ることができるため、卵子に対して吸引のショックがかからず、卵子が変性してしまうことを軽減できる可能性があります。
卵子活性化処理
卵子活性化処理とは、細胞膜のカルシウムイオンの透過性を亢進させる薬剤(カルシウムイオノフォア)を使用し、卵子の細胞外から細胞内にカルシウムイオンを拡散させ、顕微授精後の卵子活性化を誘導し受精率の向上を目的として行う方法です。通常の受精では、精子が卵子の細胞膜表面に接着・融合するとPLCζという物質を卵子内に放出します。そのPLCζが結果的に小胞体と呼ばれる器官からのカルシウムイオンの放出を促します。すると反復的なカルシウムイオン濃度の上昇(カルシウムオシレーション)が起こり、卵子が活性化します。このカルシウムイオン濃度の上昇は受精が成立する上でとても重要になります。顕微授精では、卵子に針を刺して精子を注入した時点で卵子が活性化しますが、膜融合からPLCζ放出がバイパスされるため卵子の活性化に必要なカルシウムイオン濃度の上昇が不十分なことがあり、受精が成立しない場合があります。受精障害の原因が卵子活性化障害にある場合に効果があります。
精子精製
密度勾配遠心法
射出精液中には、運動精子/不動精子、正常形態精子/奇形形態精子、成熟精子/未成熟精子のほか、精漿など様々な状態のものが含まれます。当院では、密度勾配遠心法を行い、良好運動精子の回収・濃縮を行っています。

ZyMot
ZyMotスパームセパレーターは、化学物質や遠心分離機を使用せずに、短時間で良好運動精子を回収するデバイスです。遠心分離せずに精子を回収できるため精子DNAの物理的な損傷を防ぐことができます。また工程数が少なく、約30分で処理が完了するため活性酸素の影響による精子DNA断片化の進行を低減します。精子のDNA断片化率と前進運動性には相関があるとの報告もあり、体外受精においてはより前進運動性がある精子を選ぶことが重要です。ZyMotの使用により、精子のDNA損傷を低減し、より多くの良好運動精子の回収が期待されます。培養成績によりこちらの使用をお勧めすることがあります。
胚について
着床前胚染色体異数性検査(PGT-A)
着床前胚染色体構造異常検査(PGT-SR)
着床前胚染色体異数性検査(PGT-A)は、胚の染色体数を調べる検査です。着床前胚染色体構造異常検査(PGT-SR)は、胚の染色体の構造(形や配列)を調べる検査です。体外受精によって得られた胚盤胞から細胞を採取し検査を行います。染色体の数が通常よりも少なかったり多かったり、また、構造に違いがあると、胚が上手く成長できず着床しなかったり、着床しても流産してしまうことがあります。検査により、染色体の過不足や構造異常がある流産する可能性が高い胚を移植候補から除くことで、流産のリスクを減らすことを目的としています。
料金について
保険診療での不妊治療を
ご希望される患者様へ
体外受精をご希望される患者様は資料をダウンロードしていただき、動画をご視聴いただいたうえでご来院ください。(Wi-Fi環境での視聴推奨)
以下からご利用の言語を選択すると資料と動画が表示されます。
日本語
資料
説明動画
English
資料
説明動画
Deutsch
資料
説明動画
Italiano
資料
説明動画
Français
資料
説明動画
Español
資料
説明動画
ご予約Reserve
ご予約はお電話とWeb予約にて受け付けております。
お急ぎの場合は電話にてお願いします。
お問い合わせフォームよりのお問い合わせへの回答はお時間をいただく場合がございます。
